Hoy vamos a ser un poco más científicos, os remito este artículo que publicamos en la revista «Journal of Cartilage Disease», donde hablamos sobre las diferencias, ventajas e inconvenientes del uso de ácido hialurónico y del plasma rico en factores de crecimiento. Quizá más destinado a profesionales de la sanidad, pero siempre a tener en cuenta para aquellos interesados en el tema.
Introducción
La artrosis de la rodilla (gonartrosis) es una enfermedad que afecta al cartílago hialino con degradación dela matriz extracelular y lesión final de los condrocitos y del hueso subcondral. Es un proceso complejo de desequilibrio metabólico-inflamatorio en el que intervienen generadores de tipo genético y mecánico (inestabilidades y traumatismos).
Según el estudio de prevalencia de enfermedades reumáticas en la población española (EPISER), la prevalencia de gonartrosis sintomática en España es de un 10% en la población mayor de 20 años, y asciende al 30% en los grupos de edad superior a 60 años. El dolor de rodilla es el síntoma principal de esta enfermedad. Sus consecuencias son de gran impacto no solo en la función osteomuscular y la calidad de vida de los pacientes, sino también en aspectos socioeconómicos1.
El diagnóstico de la enfermedad es fundamentalmente clínico y radiológico. La variabilidad interobservador al discernir grupos diferenciados de pacientes con gonartrosis sigue siendo un problema para poder realizar terapias y estudios que homogenicen las conclusiones. La escala radiológica de Kellgren y Lawrence (KL)2 sigue siendo en la práctica clínica habitual uno de los instrumentos más utilizados para establecer una gradación de la enfermedad (Figuras 1y 2). Además, la existencia de dolor o de incapacidad para actividades diarias como síntomas subjetivos o difícilmente medibles hace que se recurra a diversos cuestionarios funcionales, como el WOMAC (Western Ontario and McMaster Universities Osteoarthritis Index), que nos ayuden en la decisión terapéutica final, pero tampoco están exentos de cierto grado de variabilidad interobservador3. Esto, como veremos, es importante al establecer estudios y estrategias de tratamiento que resulten en evidencias sostenibles. La preocupación real del facultativo hoy en día es establecer una línea de corte entre la terapia conservadora eficaz, en la que incluimos fisioterapia, analgésicos como paracetamol,antiinflamatorios no esteroideos (AINE), inhibidores de la ciclooxigenasa 2 o terapias intraarticulares como el ácido hialurónico y los corticosteroides intraarticulares, y la cirugía.
Figura 1. Gonartrosis de grado 0-1 KL

Figura 2 Gonartrosis de grado 3 KL

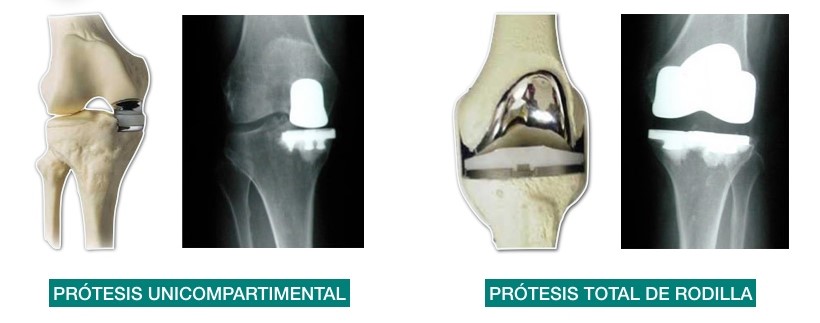
Existen diversos tratamientos quirúrgicos (lavado articular artroscópico, osteotomías, cirugía del cartílago), pero la implantación de una prótesis total de rodilla (PTR) sigue siendo el método de referencia definitivo en el tratamiento de la enfermedad. La PTR ha mejorado significativamente la calidad de vida de los pacientes con gonartrosis avanzada4. De hecho, en nuestro país, la implantación de una PTR suele reservarse para pacientes con grados radiológicos graves (3 y 4 KL), sin mejoría tras tratamiento médico previo y preferentemente mayores de 60-65 años. Sin embargo, en la práctica diaria del traumatólogo la realidad es que sigue siendo dificultoso decidir si un paciente de 45 años de edad, con dolor y grado 3 KL, es merecedor de una PTR, o si un paciente de 75 años, con dolor y un grado 2 KL, no lo es. Esta dificultad viene dada también por la posibilidad de complicaciones quirúrgicas y la discordancia entre las expectativas del paciente y el cirujano tras implantar una PTR5. En todo caso, la variabilidad al indicar una PTR sigue siendo muy amplia. El tratamiento no quirúrgico de la gonartrosis se divide en farmacológico y no farmacológico. Quizá este último sea uno de los objetivos de estudio futuro, ya que el impacto de campañas de educación sobre la enfermedad, control de peso y mejora de la capacidad osteomuscular mediante ejercicio adecuado se implanten en los sistemas sanitarios evolucionados.
El tratamiento farmacológico puede ser sistémico o local6.Tradicionalmente, el paciente con gonartrosis que acude a la consulta especializada de traumatología es tratado en primera instancia con un método sistémico, entre los que siguen siendo mayoritarios los AINE. Durante un tiempo, el fácil acceso en la consulta a los denominados fármacos
modificadores de la enfermedad (SYSADOA, Symptomatic Slow Action Drugs for Osteoarthritis) hizo que fueran muy utilizados, pero las últimas publicaciones han demostrado una eficacia limitada e incluso desaconsejan su uso7. En los últimos años, los tratamientos locales mediante infiltración articular han crecido de manera exponencial y se ha pasado del uso únicamente de corticosteroides intraarticulares al de diversas sustancias, entre las que destacan por encima de todas la viscosuplementación con ácido hialurónico (AH) y el concentrado de plasma rico en plaquetas (PRP). Las expectativas puestas en este tipo de terapia intraarticular han desencadenado una avalancha de estudios y publicaciones a favor y en contra de su uso, que han llegado a desconcertar al profesional hasta el punto de cuestionarse su utilidad en la práctica clínica diaria. El momento culminante llegó con la publicación de las recomendaciones de la American Academy of Orthopaedic Surgeons (AAOS), en las que no se aconseja la utilización de AH para el tratamiento de la gonartrosis, con un grado de recomendación fuerte7. Analizando en profundidad cada documento en particular y los metaanálisis, parece que existen muchos factores a tener en cuenta al tomar una decisión sobre su uso: ¿qué tipo de pacientes se estudian?, ¿son iguales todos los AH?, ¿es correcta la metodología de estudio? Y las cosas se complican más cuando intentamos decantarnos por un tratamiento intraarticular u otro (corticosteroides vs. AH vs. PRP) en la búsqueda del máximo beneficio para nuestro paciente concreto. Recientemente, un estudio de nivel 1 que ha comparado el uso de una inyección intraarticular de AH frente a corticosteroides revela unos resultados mejores a corto plazo para el corticoide y similares a los 6 meses8. Su lectura sin duda puede llevarnos a descartar el uso de terapias intraarticulares más caras, como el AH y el PRP. En una carta publicada en Journal of Bone & Joint Surgery por el Dr. Levin sobre este artículo9, se anima a una reflexión conjunta sobre las ventajas reales de ciertas nuevas terapias respecto a los costes sanitarios desproporcionados. Pero de nuevo podemos realizar otra lectura crítica de ese mismo estudio: ¿qué sucede a largo plazo?, ¿contamos con el efecto deletéreo del corticoide?, ¿son las nuevas terapias un arma eficaz contra la enfermedad que además abarata el coste de tratamiento frente a otras terapias aún más caras, como la PTR? Muchas preguntas sin respuesta. Sin embargo, los profesionales debemos tomar decisiones reales en tiempo real que beneficien a nuestro paciente. La clave está en la indicación correcta. El objetivo de este artículo es revisar de forma crítica las últimas evidencias para utilizar un tratamiento intraarticular u otro, centrándonos en las indicaciones, especialmente para el AH y el PRP.
Viscosuplementación: ácido hialurónico
El AH es producido por los condrocitos y los sinoviocitos articulares formando parte del líquido sinovial y de la matriz extracelular del cartílago hialino. Sus características fibroelásticas hacen que realice funciones de lubricación y amortiguador. Su concentración está disminuida en una articulación artrósica. La viscosuplementación nació con el objetivo de restaurar la concentración normal de AH. Los estudios de laboratorio han demostrado además su capacidad analgésica, anabólica y antiinflamatoria10. Los efectos sobre la modificación de la progresión de la enfermedad están en constante estudio. Los preparados que se usan actualmente son el hialuronato sódico de bajo peso molecular (PM) y el hilano G-F de alto PM. Los estudios más recientes se decantan hacia una mayor eficacia del AH de alto PM. No obstante, además del PM hemos de tener en cuenta otras propiedades en la adición de nuevos preparados que pueden mejorar propiedades como la concentración, la duración del efecto y la posología. Por ejemplo, los preparados cross-link pueden modificar las propiedades reológicas y viscoelásticas del AH. Y no solo eso, pues hoy en día la oferta de nuevos productos que añaden analgésicos e incluso PRP hacen que sea difícil el estudio clínico independiente eficaz de la terapia con AH. La evidencia de los estudios que animan al uso de AH son múltiples. Ishijima et al.11 concluyen en su estudio que la eficacia del AH intraarticular no es inferior a la de los AINE, y que su margen de seguridad es mayor. Examinando los últimos metaanálisis más concluyentes en relación a la eficacia del AH respecto a otros tratamientos no quirúrgicos, Campbell et al.12 sugieren con un alto grado de evidencia que el uso de AH es una opción eficaz en el tratamiento de la gonartrosis, añadiendo de nuevo la ventaja de un perfil de seguridad adecuado respecto a otras medicaciones sistémicas, como los AINE y los corticosteroides. Waddell y Joseph13 publicaron un estudio sobre viscosuplementación con hilano G-F 20 en el que se demuestra un retraso en la implantación de PTR en pacientes con gonartrosis. De todas maneras, la controversia persiste. En una reciente revisión sobre la evidencia clínica actual de la viscosuplementación en la rodilla14 se concluye que los preparados de alto PM obtienen los mejores resultados clínicos, pero que deben realizarse más estudios centrados en los subgrupos de pacientes a tratar. Rutjes et al.15 analizan un metaanálisis de 89 ensayos en los que participaron 12.667 pacientes, y concluyen que factores como el tamaño de la muestra, los patrocinadores del estudio, la relevancia del doble ciego y el status de la publicación son también factores a tener en cuenta al valorar los estudios sobre viscosuplementación. Esto nos hace pensar que debemos enfocar el futuro hacia estudios con grupos de pacientes con criterios de selección ajustados (edad, grado radiológico, circunstancias sociales, comorbilidad), a doble ciego y con un tipo de AH concreto, es decir, con una metodología correcta. Lo que sí parece una evidencia científica, pese a las recomendaciones que desaconsejan su uso sistemático, es que la terapia con AH intraarticular es un arma eficaz a considerar en el tratamiento de la gonartrosis14-16.
Plasma rico en plaquetas
El PRP se consigue mediante la centrifugación de sangre autóloga enriqueciendo su concentración en plaquetas, evitando la aspiración de tejido leucocitario, cuyo lisado libera factores de crecimiento y moléculas con diversos efectos biológicos, entre los que destacan crear un medio adecuado para la reparación tisular. Bajo estos preceptos se ha comenzado a utilizar en diversas patologías; en el ámbito de la traumatología, en todas aquellas situaciones en que se requiera mejorar la cicatrización o la reparación del tejido17. Bajo estas premisas podríamos pensar que se ha convertido en un “vale para todo”, con lo cual las críticas respecto a su eficacia, unidas a la diversidad de costes y de métodos para su administración, han generado muchas dudas sobre su utilización clínica diaria. Se han realizado numerosos estudios en diversos tejidos, tales como tendones, cartílago y hueso. Existe evidencia clínica favorable de su uso, tanto en la degeneración del cartílago y de partes blandas como en la epicondilitis18. El mecanismo real del PRP en la gonartrosis no está claro, pero diversos estudios muestran su eficacia clínica. Se ha demostrado la liberación de diversas proteínas con efectos antiinflamatorios y diferenciadores celulares que conducen a una mejoría clínica19. Campbell et al.20 concluyen que la terapia intraarticular de la gonartrosis con PRP lleva a un alivio sintomático que puede durar hasta 1 año, con mejores resultados en los pacientes en estadios precoces de la enfermedad, y señalan también un alto riesgo de reacciones locales adversas tras múltiples inyecciones. Otros estudios defienden el uso de PRP en la gonartrosis21. Igual que con el AH, no todos los preparados de PRP son iguales, y aquellos que eliminan leucocitos parecen ser superiores22. Un estudio23 protocolizado por la Food and Drug Administration demuestra, en pacientes con osteoartritis tratados con PRP autólogo bajo en leucocitos, una mejora del 78% en la escala WOMAC, en comparación con un 7% en los que recibieron placebo. De nuevo, las revisiones actuales sobre el estado del uso de PRP recomiendan estudios con una metodología correcta para lograr una mayor evidencia en sus resultados.
¿Infiltraciones de ácido hialurónico o infiltraciones de plasma rico en plaquetas?
Una vez conocido que ambos tratamientos son eficaces en el tratamiento de la gonartrosis, el facultativo incide en la necesidad de buscar criterios que decanten el tratamiento hacia uno u otro método. ¿Qué es mejor? ¿Para quién es mejor? Diversos estudios han intentado comparar la efectividad de un tratamiento respecto al otro en diferentes circunstancias y con distintos resultados. En una revisión, Metheux et al.21 determinan que el PRP es más eficaz que el AH a los 3 y 12 meses de la infiltración en cuanto a las puntuaciones en el cuestionario WOMAC. Contrariamente a lo expuesto, Filardo et al.24, en un estudio aleatorizado de nivel 1, no encuentran superioridad clínica del PRP respecto a la viscosuplementación, y hay que destacar los selectos criterios de inclusión en el estudio. Las discrepancias en los resultados obtenidos hasta ahora no hacen más que confirmar la necesidad de nuevas investigaciones metodológicamente más ajustadas al tipo de producto, al tipo de paciente y a las circunstancias que le rodean. De todas formas, parece que el consenso general es que el PRP es más eficaz en los pacientes en estadios precoces de la enfermedad y jóvenes20,21,23. En España también se han estudiado ambos tratamientos. Montañez-Heredia et al.25 llegan a la conclusión de que los dos son eficaces, destacando de nuevo la efectividad del PRP en los pacientes con bajo grado de gonartrosis. Y si ambos son eficaces, ¿por qué no combinarlos? Basándose en los hallazgos de Sánchez et al.26 se propone una terapia combinada para patologías de la rodilla, y Lana et al.27 también señalan que la terapia combinada con AH y PRP para la gonartrosis es superior a la individual. Desde la lógica médica, parecería correcto pensar que combinar un tratamiento que tiende a favorecer el proceso físico (AH) con uno que tiende a mejorar el proceso biológico (PRP) puede ser más eficaz (Tabla 1). Andia y Abate28 sugieren que la terapia combinada puede ayudar a controlar los mecanismos moleculares patológicos gracias a su mecanismo de acción diferente. En todo caso, la comparativa de ambos tratamientos sigue siendo un tema lleno de vida. En el último estudio de peso del que disponemos, Cole et al.29 no encuentran diferencias entre el AH y el PRP en cuanto a la puntuación en la escala WOMAC de dolor, pero sí en otros parámetros como la disminución de citocinas proinflamatorias a favor de PRP. La investigación continúa.
Conclusiones: qué utilizar
La literatura actual no proporciona un algoritmo protocolizado de tratamiento, pero sí evidencia la utilidad clínica de ambos preparados en el manejo de la gonartrosis. Recopilando la información obtenida, podemos establecer una serie de ventajas y de inconvenientes que nos harán decidirnos por uno u otro tratamiento dependiendo de las características individuales del paciente a tratar. Las terapias con AH y PRP han demostrado tener una baja incidencia de efectos sistémicos y de interacciones medicamentosas, al contrario que otros tratamientos más habituales, como los AINE y los corticosteroides. El coste del tratamiento es algo que también debemos tener en cuenta, y parece estar a favor del AH respecto al PRP.
Según lo anteriormente revisado, se recomienda AH de alto PM cross-link que evite punciones reiteradas. En este sentido, en nuestra práctica clínica habitual nos decantamos por el hilano G-F 20 en su presentación de 6 ml (Synvisc One®). Apoya su uso el hecho de ser la presentación más estudiada en la literatura científica, unido a la baja incidencia de reacciones adversas al incluir productos de degradación carentes de toxicidad. Parece que en los pacientes jóvenes y con grados moderados de artrosis (0-2 KL) podría tener cierta superioridad la terapia con PRP. Actualmente, nuestra tendencia es plantearnos el uso de PRP solo o combinado con AH en pacientes jóvenes activos, habitualmente menores de 50 años, con grados radiológicos de gonartrosis 0, 1 y 2 KL. En el resto de los casos no quirúrgicos, la tendencia es utilizar AH intraarticular en monodosis anual (hilano G-F 20). De todas formas, la elección debe basarse en la correcta exploración, la anamnesis y la evaluación de los factores y de los síntomas incapacitantes que rodean a cada paciente en particular, siempre basándose en un juicio crítico de la evidencia científica de la que disponemos.
Tabla 1. Resumen de las principales acciones del ácido hialurónico y del plasma rico en plaquetas.
| |
Ácido hialurónico |
Plasma rico en plaquetas |
| Propiedades reológicas/biomecánicas
(lubrificación y
amortiguación) |
+++ |
– |
| Capacidad analgésica |
++ |
++ |
| Diferenciación celular |
– |
+++ |
| Otros efectos biológicos |
++ |
++ |
Bibliografía
- Carmona L, Gabriel R, Bollina FJ, Laffan A. Grupo de Estudio EPISER. Revalencia de enfermedades reumáticas en la población española. Metodología, resultados de reclutamiento y características de la población. Rev Esp Reumatol. 2001;28:18-25.
- Kellgren JH, Lawrence JS. Radiological assessment of osteoarthrosis. Ann Rheum Dis. 1975;16:494-502.
- Escobar A, Quintana JM, Bilbao A, Azkárate J, Güenaga JI. Validation of the Spanish version of the WOMAC questionnaire for patients with hip or knee osteoarthritis. Western Ontario and McMaster Universities Osteoarthritis Index. Clin Rheumatol. 2002;21:466-71.
- Halawi MJ. Outcome measures in total joint arthtoplasty: current status, challenges and future directions. Orthopedics. 2015;38:e685-9.
- Ghomrawi HMK, Mancuso CA, Westrich GH, Marx RG, Mushlin AI. Expectations Discordance Study Group. Discordance in TKA expectations between patients and surgeons. Clin Orthop Relat Res. 2013;471:175-80.
- Navarro Blasco FJ. Revisión de la terapéutica innovadora en la osteoartrosis axial. Journal of Cartilage Disease. 2016;1:22-6.
- American Academy of Orthopaedic Surgeons (AAOS). Treatment of osteoarthritis of the knee. Evidence-based guideline. 2nd ed. AAOS; 2013.
- Tammachote N, Kanitnate S, Yakumpor T, Panichkul P. Intra-articular, single-shot hylan G-F 20 hyaluronic acid injection compared with corticosteroid in knee osteoarthritis: a double-blind, randomized controlled trial. J Bone Joint Surg Am. 2016;98:885-92.
- Levin PE. Utilizing health-care resources wisely: understanding the efficacy of our interventions: commentary on an article by Nattapol Tammachote, MD, MSc, et al. Intra-articular, single-shot hylan G-F 20 hyaluronic acid injection compared with corticosteroid in knee osteoarthritis. A double-blind, randomized controlled trial. J Bone Joint Surg Am. 2016;98:e47.
- Alonso G, Villanueva P. Aplicaciones clínicas y efectos terapéuticos de la viscosuplementación en la artrosis de rodilla. Rev Ortop Traumatol. 2002;5:458-64.
- Ishijima M, Nakamura T, Shimizu K, Hayashi K, Kikuchi H, Soen S, et al. Research Group of Cartilage Metabolism. Intra-articular hyaluronic acid injection versus oral non-steroidal anti-inflammatory drug for the treatment of knee osteoarthritis: a multi-center, randomized, open-label, non-inferiority trial. Arthritis Res Ther. 2014;16:R18.
- Campbell KA, Erickson BJ, Saltzman BM, Mascarenhas R, Bach BR Jr, Cole BJ, et al. Is local viscosupplementation injection clinically superior to other therapies in the treatment of osteoarthritis of the knee: a systematic review of overlapping meta-analyses. Arthroscopy. 2015;31:2036-45.e14.
- Waddell DD, Joseph B. Delayed total knee replacement with hylan G-F 20. J Knee Surg. 2016;29:159-68.
- Johal H, Devji T, Schemitsch EH, Bhandari M. Viscosupplementation in knee osteoarthritis: evidence revisited. JBJS Rev. 2016;4:e11-e111.
- Rutjes AW, Juni P, da Costa BR, Trelle S, Nuesch E, Reichenbach S. Viscosupplementation for osteoarthritis of the knee: a systematic review and meta-analysis. Ann Intern Med. 2012;157:180-91.
- Wang CT, Lin J, Chang CJ, Lin YT, Hou SM. Therapeutic effects of hyaluronic acid on osteoarthritis of the knee. A meta-analysis of randomized controlled trials. J Bone Joint Surg Am. 2004;86:538-45.
- Sánchez M, Delgado D, Sánchez P, Fiz N, Azofra J, Orive G, et al. Platelet rich plasma and knee surgery. Biomed Res Int. 2014;2014:890630.
- Moraes VY, Lenza M, Tamaoki MJ, Faloppa F, Belloti JC. Platelet-rich therapies for musculoskeletal soft tissue injuries.Cochrane Database Syst Rev. 2013;(12):CD010071.
- LaPrade CM, James EW, LaOrade RF, Engebrestsen L. How should we evaluate outcomes for use os biologics in the knee? J Knee Surg. 2015;28:35-44.
- Campbell KA, Saltzman BM, Mascarenhas R, Khair MM, Verma NN, Bach BR Jr, et al. Does intra-articular platelet-rich plasma injection provide clinically superior outcomes compared with other therapies in the treatment of knee osteoarthritis? A systematic review of overlapping meta-analyses. Arthroscopy. 2015;31:2213-21.
- Metheux CJ, McCulloch PC, Lintner DM, Varner KE, Harris JD. Efficacy of intra-articular platelet-rich plasma injections in knee osteoarthritis: a systematic review. Arthroscopy. 2016;32:495-505.
- Yin WJ, Xu HT, Sheng JG, An ZQ, Guo SC, Xie XT, et al. Advantages of pure platelet-rich plasma compared with leukocyte- and platelet-rich plasma in treating rabbit knee osteoarthritis. Med Sci Monit. 2016;22:1280-90.
- Smith PA. Intra-articular autologous conditioned plasma injections provide safe and efficacious treatment for knee osteoarthritis: an FDA-sanctioned, randomized, double-blind, placebo-controlled clinical trial. Am J Sports Med.2016;44:884-91.
- Filardo G, Di Matteo B, Di Martino A, Merli ML, Cenacchi A, Fornasari P, et al. Platelet-rich plasma intra-articular knee injections show no superiority versus viscosupplementation: a randomized controlled trial. Am J Sports Med.2015;43:1575-82.
- Montañez-Heredia E, Irízar S, Huertas PJ, Otero E, Del Valle M, Prat I, et al. Intra-articular injections of platelet-rich plasma versus hyaluronic acid in the treatment of osteoarthritic knee pain: a randomized clinical trial in the context of the Spanish National Health Care System. Int J Mol Sci.2016;17(7). pii: E1064.
- Sánchez M, Anitua E, Delgado D, Sánchez P, Prado R, Goiriena JJ, et al. A new strategy to tackle severe knee osteoarthritis: combination of intra-articular and intraosseous injections of platelet rich plasma. Expert Opin Biol Ther. 2016;16:627-43.
- Lana JF, Weglein A, Sampson SE, Vicente EF, Huber SC, Souza CV, et al. Randomized controlled trial comparing hyaluronic acid, platelet-rich plasma and the combination of both in the treatment of mild and moderate osteoarthritis of the knee. J Stem Cells Regen Med. 2016;12:69-78.
- Andia I, Abate M. Knee osteoarthritis: hyaluronic acid, platelet- rich plasma or both in association? Expert Opin Biol Ther. 2014;14:635-49.
- Cole BJ, Karas V, Hussey K, Pilz K, Fortier LA. Hyaluronic acid versus platelet rich plasma.