Bueno, al fin me he atrevido, os confieso que me ha costado afrontar este tema porque os tengo que explicar muchas cosas para poder entenderlo, como siempre, de forma sencilla. Incluso he estado pensando hacer varias partes, pero en fin, a mi las películas me suelen gustar “del tirón” aunque sean largas. De todas formas imagino que este tema se seguirá de otros (hay trilogías fantásticas ¿no?).
Para entender por qué a uno le duele el hombro es fundamental conocer primero su anatomía y su funcionamiento. Cuando un paciente llega a consulta con dolor en el hombro, suele decirnos que si me duele de noche, que si al peinarme, que si… entonces sé perfectamente que no le voy a solucionar el problema en 5 minutos. Voy a necesitar primero de una profunda historia clínica sobre lo que le pasa, un buen diagnóstico y luego sí, afrontar el tema. Por suerte o desgracia me sigo empeñando en explicarle las cosas al paciente. Pero ojo, en la mayoría de ocasiones necesitaremos que el propio paciente se implique. Lo digo porque por ejemplo, si iniciamos un programa de rehabilitación física del hombro hay que hacer ejercicios e incluso sudar, y a eso no todo el mundo está dispuesto. Llegaremos a ello.
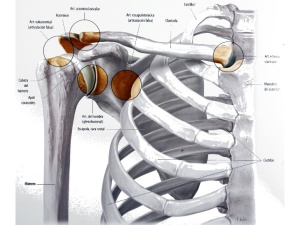
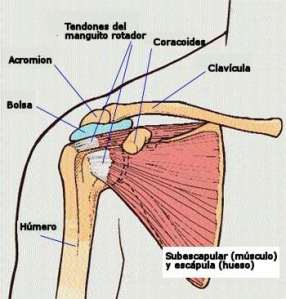
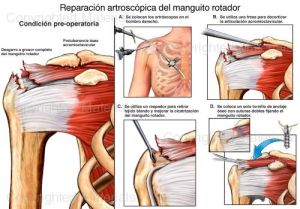
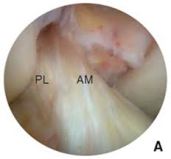
El hombro es un complejo donde intervienen varias articulaciones, la glenohumeral, la acromioclavicular y finalmente la escapulotorácica y esternoclavicular. Centrémonos en quizá las dos principales que son las dos primeras. La glenohumeral tiene como parte ósea la cabeza del húmero, y la cavidad glenoidea de la escàpula. La escápula es un hueso complejo en el que debéis de reconocer el acromion (ese hueso que os tocáis encima del hombro) y la apófisis coracoides. El acromion se articula con la clavícula formando la acromioclavicular. Observad el espacio que se forma, denominado espacio subacromial , por donde pasan los músculos que forman el manguito rotador y donde hay una bolsa denominada bursa que facilita el recorrido de los tendones. Fijaos en las imágenes. Cada vez que repaso este tema me duele el no hablaros de otras estructuras importantísimas como ligamentos, tendón bíceps, labrum…etc pero no quiero liaros mucho, quiero que entendáis lo básico y luego ya tendremos más temas.
Vamos a la musculatura que nos importa. El gran músculo del hombro es el deltoides, lo vemos, lo palpamos y es el que realiza gran parte de la abducción del hombro. Pero ahora vienen sus grandes compañeros, los que forman el manguito rotador. Lo llamamos así porque parece uno de esos manguitos de los coches. En este caso nuestro manguito se forma por la unión de los tendones de 4 músculos que abrazan la cabeza humeral. Los músculos son el supraespinoso (inicia la abducción), infraespinoso (rotador externo), supescapular (rotador interno), y el redondo menor (adducción y rotador externo). He aquí una de las claves para entender lo que pasa en esta patología. Aunque leáis entre paréntesis la función de cada músculo, nos referimos realmente a su acción principal en cuanto a movimiento. En general todos “se ayudan” y trabajan en equipo. Tanto es así que juntos ayudan a estabilizar la articulación del hombro cuando se mueve. Pararos mucho en esta parte que sigue.
Si solo actuase el deltoides tiraría de la cabeza humeral hacia arriba e impactaría directamente contra el acromion (el techo). El supraespinoso mantiene la cabeza humeral contra la glena neutralizando ese efecto del deltoides. Y esto solo es un pequeño ejemplo, el resto del manguito actúa en diversas posiciones. Si el manguito fracasa la cabeza asciende y la artrosis final es un hecho seguro. La idea final es que si el manguito se lesiona levemente probablemente al principio podremos realizar movimientos sin problemas aunque con molestias, luego si avanza la cuestión, probablemente tendremos dificultades al mover el hombro. Tranquilos porque esto tienen una cronología. En personas jóvenes pequeñas lesiones repetitivas por deporte o trabajo, o incluso una lesión traumática aguda pueden dañar el manguito. Sería algo así como “una herida” en el tendón, de ahí que hablemos de tendinitis, y de bursitis al inflamarse la bursa que intenta hacer de cojinete y frenar el daño del tendón. Eso duele. Tenemos descompensado el hombro, ya hay algo que no va bien del todo. Evidentemente eso produce una cicatriz, que se puede fibrosar y recuperar pero también calcificarse ,¡ehhhh! Las calcificaciones son consecuencia de algo, no aparecen porque sí (tendinitis calcificante…da para otro post). Estamos hablando ya de personas de mediana edad, dolor crónico, recurrente, empieza a molestar de noche. Si el problema de alteración del manguito continúa probablemente tendremos la rotura parcial o incluso completa de alguno de sus componentes. Más dolor e incluso incapacidad para realizar ciertas cosas. Como véis esto sin tratamiento es progresivo, tanto que si no se trata nos encontraremos a personas generalmente por encima de 60 años donde la única solución para su dolor es una prótesis de hombro por destrucción irreversible de la articulación. Cuidado porque la rotura del manguito rotador puede ser aguda por un traumatismo brusco, un accidente por ejemplo. Entonces la cosa se acelera en muy poco tiempo. Está claro que la causa más frecuente es el sobreuso y el desgaste “descompensado” del manguito con el tiempo. No os agobiéis, la situación real de vuestro hombro la va a determinar el traumatólogo con una buena exploración física (vuelvo a repetir que por favor, no me enviéis vuestros casos personales online, para eso está la consulta).
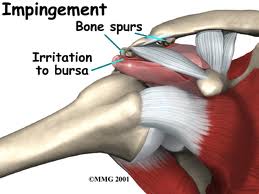
Cuando los traumatólogos empezamos a realizar artroscopia del hombro realizábamos mucha descompresión subacromial, la frase era “le voy a limar un poco el hueso”. Ahora ya intuiréis que se trata del acromion. Claro, la cabeza del húmero impacta contra el acromion y se «pellizca» (impigement), pero cuidado, si no actuamos sobre el manguito rotador, por mucho que limemos…Evidentemente hay más causas de síndrome subacromial que estrechen ese espacio, por ejemplo la artrosis de la articulación acromioclavicular, o que anatómicamente tu acromion sea picudo y tienda a cerrarlo. El síndrome subacromial de nuevo, nos da para otro post.
Si me preguntáis por qué unos hombros duelen más y otros menos no os puedo dar una respuesta concreta. Hay que situar al paciente el ese momento y en esas circunstancias. Os diré que en estudios en cadáveres se han encontrado roturas parciales en hasta un 50% de casos. No todas duelen. La evolución de la lesión, la adaptación de cada persona a ella y el tratamiento de la misma influyen definitivamente. Seguro que muchos por experiencia tienen una lesión del manguito diagnosticada que ahora no les molesta, pero lo que es evidente es que su factor de riesgo para que les de problemas en un futuro inmediato es alta, de hecho se ha estudiado que un 50% de esas personas desarollará síntomas en unos 3 años, y en un 40% la lesión seguirá progresando.
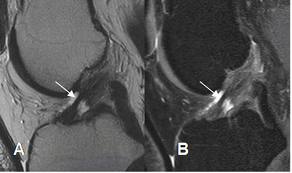
Aunque ya hemos hablado algo de la clínica y de lo que pasa dependiendo del tipo de estadío en el que se encuentre lesión , os añado que la exploración física aquí es fundamental, existen muchas pruebas clínicas para determinar que tendones están afectados y cuál es la limitación del paciente. Evidentemente la Ecografía es una ayuda y por supuesto la RNM. Pero como siempre os digo no son lo fundamental. ¿Te operarías del manguito sin dolor porque tu RNM dice que tienes una rotura parcial?
Las roturas se clasifican de muchas formas diferentes, pero quedaros en que una parcial es aquella que afecta a menos del 50% del espesor (cuidado, no seáis absolutos, es muy difícil saber el % real de rotura). Hay lesiones de espesor total, pero también lesiones intratendinosas. Las roturas masivas son aquellas de espesor completo que afecta por lo menos a dos de los tendones del manguito. Pueden producirse en gente joven por un traumatismo, y en mayores por desgaste total.
Para iniciar el bloque de tratamiento os recojo este último ejemplo: rotura masiva porque me caí de un árbol, tengo 45 años y me gusta el baloncesto, ¿me opero? Pues la tendencia es que sí. Tengo 73 años, me duele el hombro de vez en cuando, doy paseos, ayer me he dado un pequeño golpe y resulta que el traumatólogo me ha diagnosticado una rotura masiva, ¿me opero? Pues probablemenete no. Ojo de nuevo con los absolutos, para eso estamos los médicos, para evaluar el problema y tratarlo. Si os fiáis de la RNM, en ambos casos hay una rotura masiva ¿no?
Si aguantásteis hasta ahora os daríais cuenta que distinguimos de forma grosera 4 tipos de lesión:
1-Sin rotura clara, tendinitis, tendinosis. Tratamiento conservador. Muchas veces nos ayudamos de antiinflamatorios y analgésicos, pero aquí la fisioterapia y la recuperación funcional es increíblemente importante. Y en este punto me dirijo a los fisioterapeutas, que sé que muchos siguen este blog. Sois fundamentales, pero debéis entender muy bien la fisiopatología de lo que ocurre y motivar al paciente para que continúe con sus ejercicios. Tratar sin un diagnóstico previo por el traumatólogo puede ser peligroso, os lo digo porque son muchos los casos de «llevo dos años de fisio en fisio» y aunque también existe el «de traumatologo en traumatólogo», lo cierto es que la casa no se empieza por el tejado. Gente que trabajamos juntos lo entendemos y por eso nos va mucho mejor. El fisioterapeuta va a reequilibrar el complejo del hombro, que como decíamos, se ha alterado. No es nada fácil. Si esto fracasa y seguimos con dolor probablemente lleguemos a la cirugía. Infiltraciones, cuidado, otro mito. Antiguamente las infiltraciones de corticoides se utilizaban a destajo porque calmaban el dolor temporalmente, ahí sí que daba la sensación de que curabas en 5 minutos, ¡valía la pena ir al traumatólogo (ahora parece que no te hace nada jajajaja)!. Disculpad la broma, pero creo que ahora somos más necesarios que nunca. Podemos usarlas en determinados casos. Yo personalmente las uso en casos agudos como una lesión calcificante donde os aseguro que es de lo más agradecido que hay. Ahora, si alguien pone 5 infiltraciones seguidas por una “molestia” nocturna pues entonces probablemente algo falla. Ninguna medicación es inocua, y los corticoides son una medicación que ha ayudado y ayuda a muchos pacientes, pero que en exceso es deletérea para el tendón. Insisto, no dramaticemos con “no me dejo infiltrar…me lo dijo Pepito”, para eso de nuevo estamos los médicos, para indicar correctamente. Respecto a la cirugía en esta fase sin rotura, a veces, necesitamos ayudarnos de una descompresión subacromial para ensanchar un poco ese espacio ayudando así a la recuperación del manguito y al reequilibrado muscular y de la articulación.
2-Roturas parciales: la tendencia es el tratamiento conservador. Seguir con la actitud que acabamos de explicar. La diferencia es que si el tratamiento conservador fracasa los cirujanos debemos intentar la sutura de la rotura parcial.
2-Roturas completas: personalizamos mucho según el paciente. En jóvenes activos tendemos a repararlas, suturarlas, aunque generalmente intentamos un proceso de rehabilitación de unos meses. Cuando además de dolor hay pérdida de función la tendencia es a operar desde el principio. Y de nuevo ojo con los absolutos, hay personas de 70 años que realizan escalada y que probablemente necesiten más de la cirugía que otras que solo realizan paseos cortos. La decisión de operarse tiene también mucho que ver con la progresión de la lesión, si la rotura es de larga evolución somos más cautos con la cirugía, un tendón ya degenerado no es nada fácil de reparar ya que existe además atrofia muscular.
4-Roturas masivas: ya adelantamos algo. La cirugía es controvertida, además dentro del término “masivo” podemos tener lesiones muy graves de varios tendones y agudas, o más leves con una cirugía más “asequible”. La edad y el estado del manguito de nuevo, son fundamentales.
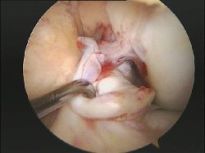
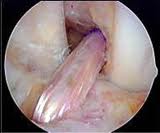
Respecto a la técnica quirúrgica no os digo mucho. Sabéis que mi primer objetivo aquí es la comprensión de la lesión. La sutura hoy en día se suele hacer por artroscopia (es la que yo uso), aunque a veces las técnicas mini-abiertas son necesarias. Son técnicas relativamente jóvenes, por eso en muchos casos las indicaciones han sido imprecisas y los resultados mediocres. Hoy en días os diré que los resultados son muy favorables con reducción del dolor y mejora en la función del hombro en la gran mayoría de pacientes, pero insisto la indicación del traumatólogo es muy importante, cada paciente es un mundo. Respecto a la rehabilitación postoperatoria me remito de nuevo a lo dicho sobre la fisioterapia, fundamental y fundamentales.
Acabo de nuevo, con cierta sensación de que me quedan muchas cosas por deciros. Existen infinidad de matices. Podéis preguntar en el blog. Pero creo que la explicación básica os ayudará a entender muchas de las cosas que suceden con el manguito rotador.